こんにちは、望クリニック副院長・AKA‐博田法指導医の住田憲祐です。
今回は脊柱管狭窄症についてお話し致します。
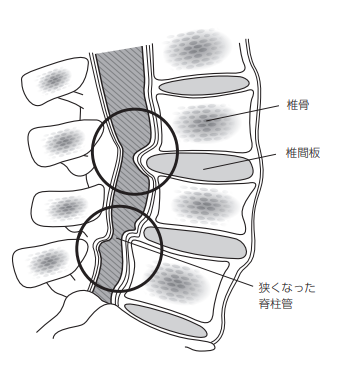
脊柱管狭窄症は脊柱管という脊髄神経の通る部分が狭くなり、なかの神経や血管を圧迫することで様々な症状を引き起こす病気です。
老化による椎間板や靭帯の変性、肥厚(分厚くなっている状態)により、神経の通り道が狭くなるため起こります。
なかでも腰の部分で起こる腰部脊柱管狭窄症は腰痛の原因として知られています。
症状は足腰の痛みや痺れのほか、しばらく歩くと痛みや痺れが発症し、少し休むと回復するという間欠性跛行もこの病気の特徴です。
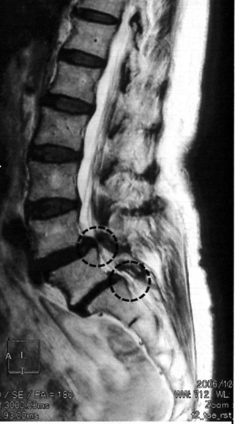
MRIを見ると神経の通り道が狭くなっています。
現在、当院の患者さんで最も多いのが、脊柱管狭窄症と診断された方です。
なかには、手術を勧められたり、すでに手術を受けている方もいらっしゃいます。
そのような患者さんに対して、望クリニックでは、一般的な整形外科とは異なる視点で治療しています。
先ず、脊柱管狭窄症と診断された患者さんは、「その痛みや痺れが本当に狭窄によるものなのか?」という点から診ていきます。
「MRIで狭窄があるのは分かっているのに、どう言う意味…?」 と疑問に感じる方もいらっしゃるでしょう。
詳しく説明致します。
脊柱管狭窄症と言われた患者さんは、MRIを見て診断されています。
神経の通り道は狭くなっていますし、医師からはそれが問題であると説明されています。
そのため、患者さんは狭窄が痛みや痺れの原因だと信じるのは当然です。
しかし、私は必ずしもその様には考えません。MRIで狭窄が痛みや痺れの原因と判断するのは不十分だからです。
ここで、MRIについて患者さんがあまりご存知ない事実をお伝えします。
① 脊柱管が狭窄していても、痛みや痺れがない方はたくさんいます。 (←コレ重要です!)
② 狭窄症のような痛みや痺れがあっても、MRIを見ると異常が見つからないことがあります。
③ 手術で狭窄しているところを拡げても、痛みや痺れは良くなっていないケースがあります。
つまり、MRIに写る狭窄と痛みや痺れは一致しないことが多く、仮にMRIで狭窄が写ったり、症状と一致したりしても、それが痛みや痺れの原因とは言い切れないのです。
では、狭窄症でなければ痛みや痺れの本当の原因は何か?
一般的な整形外科ではあまり知られていませんが、脊柱管狭窄症と同じような症状を発症する病気に、関節機能障害という病気があります。
(*関節機能障害については、7月9日のブログをご覧下さい。)
私は脊柱管狭窄症が原因と診断された患者さんのなかに、実は関節機能障害が本当の原因の方が数多く含まれていると考えています。
MRIを見て脊柱管狭窄症と診断された方でも、関節機能障害を治療すると痛みや痺れが良くなる患者さんが数多くいらっしゃるためです。
関節機能障害を治療して、脊柱管が広がることはありません。それでも痛みや痺れが良くなった場合、脊柱管の狭窄はそのままなので、狭窄は痛みや痺れの原因では無かったということになります。
例えば下のMRIをご覧ください

この方は、足腰の痛みや痺れがあり前医では脊柱管狭窄症と診断されました。
左側のMRIは当院で関節機能障害を治療する前のものです。そして右側は関節機能障害を治療して痛みがよくなった後のものです。
よくなった後も、脊柱管は狭いままであることがお分かり頂けるでしょう。
つまり、痛みの原因は脊柱管の狭窄ではなく、関節機能障害であったのです。
関節機能障害が原因であれば、手術で狭い脊柱管を拡げても、痛みや痺れはよくなりません。
なぜなら、狭窄が原因ではないからです。
このように、脊柱管狭窄症と診断されても、関節機能障害を治療してみないと狭窄が原因か?それとも関節機能障害が原因か?が分からないのです。
では、なぜ整形外科では脊柱管狭窄症と診断するのでしょう?
それは、一般的な整形外科医に関節機能障害という病気が広く知られていないためです。
レントゲンやMRIは目で見て理解できる一方、関節機能障害は見ても分かりません。訓練した者が手先の感覚でのみで把握できるため、なかなか多くの方には伝わりにくいこともあるでしょう。
また、診断には関節機能障害を治療することが必要です。しかし、一般的な整形外科にはその手段がありません。
そのため、関節機能障害に該当する患者さんも脊柱管狭窄症と診断されています。
治療は診断に基づいて行われます。診断を誤ると治療は的外れになり、良くなることは期待できません。
前医で脊柱管狭窄症と診断された方の場合、関節機能障害との鑑別は重要です。
そして、本当に脊柱管の狭窄が原因か?関節機能障害が原因か?を見極めたうえで、それぞれに対して治療する必要があるでしょう。
望クリニックでは痛みや痺れの診断も兼ねて、関節機能障害を治療するAKA-博田法を行なっています。
AKA-博田法で一定期間治療することで症状が改善すれば、MRIに写る脊柱管の狭窄とは関係なく、その症状は関節機能障害が原因です。
私の経験では、脊柱管狭窄症と診断される足腰の痛みや痺れのなかで最も多いのは、狭窄によるものではなく、関節機能障害によるものです。
特に、以下のような傾向がある場合は関節機能障害が疑われます。
・症状の程度や部位が日時により変わる。
・疲れると症状が酷くなる。
・風呂などで温めると緩和する。
狭窄症と診断され手術を勧められている方へ:その痛みや痺れの原因は関節機能障害が原因の可能性があります。手術の前にAKA-博田法を受診することをオススメいたします。AKA-博田法で良くなり、手術をせずに済むことが多々あります。
狭窄症の手術をしたけど、良くなっていない方へ:手術をしても良くならないと、他に何をすべきか分からずにあきらめてしまう方もいらっしゃいます。
しかし、手術をしても良くならない場合、痛みや痺れの原因は狭窄ではなく、関節機能障害であった可能性があります。
AKA-博田法を受診してみると良いでしょう。
★まれに、AKA‐博田法で関節機能障害を治療しても痛みや痺れが改善しない方がいらっしゃいます。この場合、関節機能障害が原因ではなく、本当に脊柱管の狭窄が原因の可能性があります。この場合、当院では手術も視野に入れ、手術実績の豊富な病院を紹介するようにしております。
★特に排尿障害がある場合は、AKA-博田法ではなく手術が適応なことがあります。
★You Tube関連動画
(1) 【腰部脊柱管狭窄症】腰部脊柱管狭窄症と整形外科で診断された50歳代女性の場合 – YouTube
(2) 【腰部脊柱管狭窄症】腰部脊柱管狭窄症と整形外科で診断された70歳代女性の場合 – YouTube