今回は若い女性の肩こりの原因と言われているストレートネックについてお話し致します。
30代 女性
初診時の症状
肩こり、首が常に痛む
20年前より両肩こりと痛み
5年前より首が痛む
仕事はデスクワークでずっとパソコンを見ています。
上を向いたり下を向くだけでも痛みます。
こりや痛みで気持ちが沈み、鬱っぽくなることもあります。
前の病院ではストレートネックといわれました。
他に病院以外では整体へ通いましたが、良くならずに当院に御来院。

AKA-博田法による治療経過
2回目:前回後、治療直後は首の痛みは良かったが、すぐに元の痛みに戻りました。
3回目:首が以前より楽になり、
上下に動かすのも楽になりました。
6回目:7割くらい改善
現在:痛みは感じるも、日常生活には困らなくなりました。
症状が良くなるにつれて、鬱っぽくなることがなくなり、気持ちも晴れやかになりました。
考察
肩こりについては、9月16日のブログでお話し致しました(注1)。
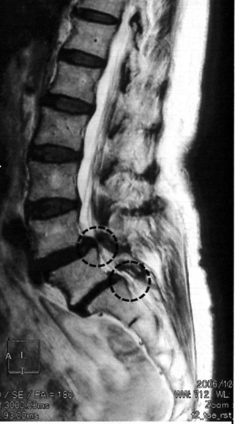
正常な頚椎は横からレントゲンを撮ると、前側に緩くカーブしています。
これを生理的弯曲といって、曲がっていることで衝撃を吸収し、負担が掛かりにくい構造となっています。
ストレートネックとはこの方のように、この彎曲が無くなり、頚椎が真っ直ぐになっている状態を指します。
一般的な整形外科では、これにより頚椎への負担が増し、それを支えるために筋肉が強く緊張してこりや痛みを感じると考えます。
頚椎が真っ直ぐになっているため、医師からこのように説明されれば納得される方も多いでしょう。
しかし、頚椎が真っ直ぐであることが原因となって、こりや痛みを発症するということはほぼありません。
つまりストレートネックが原因と言われる肩こりの多くは、本当はストレートネックが原因では無いのです。
AKA-博田法では、ストレートネックと言われた患者さんの首肩のこりや痛みの原因は、骨盤にある仙腸関節にあると考えます。
仙腸関節が機能障害を起こしたことで、頚椎の関節の動きが悪くなり、それにより首や肩の筋肉が硬く緊張して、こりや痛みといった症状として感じているのです。
そのため、治療は根本の原因である仙腸関節から行います。
治療を重ねるに従い、症状が改善していることから、この方の肩こりの原因は仙腸関節にあったと言えるでしょう。
何を症状の原因と見極めるか?これが診断です。そして、治療は診断に基づき行われます。頚椎が真っ直ぐなことが原因であれば、それを緩やかに曲がった状態にしないと良くなりません。
もし、この方が頚椎が曲がっていることが原因と考えて頚椎だけを治療をしていたら現在の様には良くなっていないかも知れませんね。
因みに、症状が改善しつつある現在も、頚椎は真っ直ぐのままで、それを治す必要はありません。
(注1)
https://ameblo.jp/nozomi-20200303/entry-12624093460.html
★YOU TUBEでも肩こりについて解説しています。ぜひご覧ください。
(1) 【肩こり解消の治療】仙腸関節の機能障害が、肩周辺の関節の動きを悪くさせ、首や肩周辺の筋肉に異常な収縮を引き起こし、それが肩こりの原因と感じています。 – YouTube
(2) 【ストレートネック (スマホ首)からの肩こり・頭痛を取る。】在宅ワークやスマートフォンの長時間使用により、肩こり・頭痛がある方へ朗報です。 – YouTube